
世界的な公衆衛生上の問題「子宮頸がんの排除」に向けたWHOスライドの日本語翻訳版を掲載しました。以下のバナーからパワーポイントスライドをダウンロードし、ご利用下さい。
『子宮頸がんとHPVワクチンに関する最新の知識と正しい理解のために』
初版 2018年3月12日
第2版 2019年12月7日
第3版 2020年7月10日
第3.1版 2020年7月21日
第3.2版 2021年1月8日
第3.3版 2022年4月27日
第4版 2022年7月27日
第5版 2023年4月1日
第5.1版 2025年4月7日
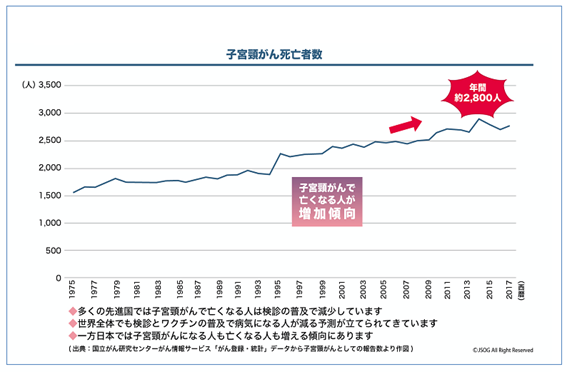
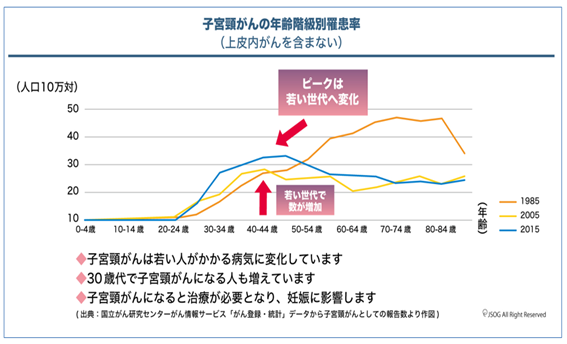
子宮頸がんは年間約1万人が罹患し、約2,800人が死亡しており、患者数・死亡者数とも近年漸増傾向にあります。特に、他の年齢層に比較して50歳未満の若い世代での罹患の増加が問題となっています。
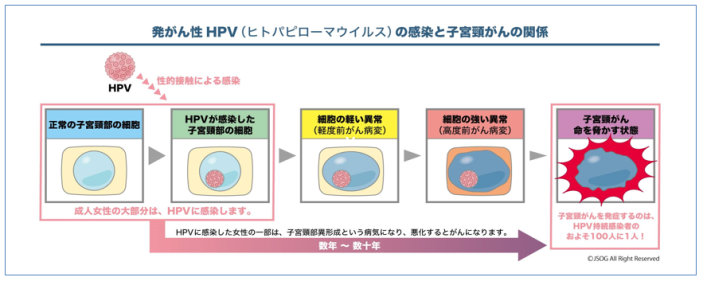
子宮頸がんの95%以上は、ヒトパピローマウイルス(HPV)というウイルスの感染が原因です。子宮頸部に感染するHPVの感染経路は、性的接触と考えられます。HPVはごくありふれたウイルスで、性交渉の経験がある女性のうち50%~80%は、HPVに感染していると推計されています。性交渉を経験する年頃になれば、男女を問わず、多くの人々がHPVに感染します。そして、そのうち一部の女性が将来高度前がん病変や子宮頸がんを発症することになります。
HPVに感染してから子宮頸がんに進行するまでの期間は、数年~数十年と考えられます。HPVに感染した女性の一部は、感染細胞が異常な形に変化して、前がん病変を発症します。HPVの作用による細胞の異常は、軽い異常(軽度前がん病変)が起こり、その中の一部は、さらに強い異常(高度前がん病変)に進行します。これらの異形成は、一般的に症状が出現しないため、「子宮頸がん検診」で見つけられます。しかし、がん検診を受診しないと、気づかれないまま、前がん病変から子宮頸がん(浸潤がん)に進行することがあります。
発がん性HPVの中で、HPV16型、HPV18型は特に前がん病変や子宮頸がんへ進行する頻度が高く、スピードも速いと言われています。しかし、HPV16型、HPV18型の感染は、HPVワクチンによって防ぐことができます。このように、子宮頸がんでは、原因であるHPVに感染しないことによってがんにならないようにすること(1次予防)と、がん検診によるスクリーニングでがんを早期発見・早期治療し、結果的に子宮頸がんによる死亡を予防すること(2次予防)ができます。このように子宮頸がんは、最も予防しやすいがんであり、がん予防の知識が大切となる病気です。
(子宮頸がん検診の詳細については、Part 2、Part 4をご参照ください)
前がん病変やごく初期の早期がんの段階までに発見されれば、子宮頸部円錐切除術による子宮の温存も可能です。しかしながら円錐切除術はその後の妊娠における流産・早産のリスクを高めたり、子宮の入り口が細くなったり閉じてしまう可能性などのリスクを伴い、将来の妊娠・出産に影響が出る可能性があります。また、円錐切除術後に再発することもあり、適切な切除範囲を決めることが重要なので、婦人科腫瘍の専門医がいる施設での実施をお奨めします。
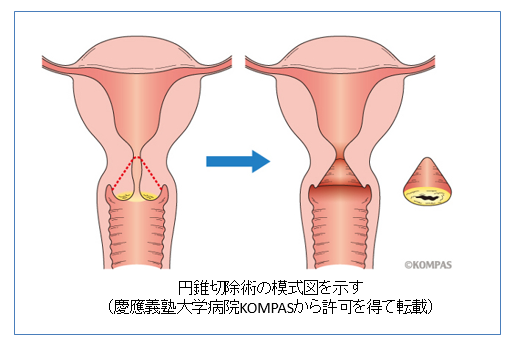
円錐切除除術では子宮頸部を円錐状に切除するので、子宮全摘出術と異なり子宮頸部の一部と子宮体部は温存されますので、その後の妊娠が基本的には可能です。日本では年間約14,000人の方がこの手術を受けており、そのうち約1,300人が手術後に妊娠していると推計されます。一方浸潤がんに対しては根治手術(子宮や卵巣を摘出・リンパ節を広く郭清)や放射線治療、抗がん剤、分子標的治療薬による化学療法などが選択されます。子宮頸がんの治療成績はかなり向上してきていますが、依然として進行症例の予後は不良であり、またこれらの治療により救命できたとしても、妊娠ができなくなる、排尿障害、下肢のリンパ浮腫、ホルモン欠落症状など様々な後遺症で苦しむ患者さんも少なくありません。
国内で承認されているHPVワクチンには2価、4価、9価の3種類があります。2価ワクチンは子宮頸がんの主な原因となるHPV16型と18型に対するワクチンです。一方4価ワクチンは16/18型と、良性の尖形コンジローマの原因となる6/11型の4つの型に対するワクチンです。9価HPVワクチンは、さらに5つの型(31/33/45/52/58型)が予防対象になります。これらワクチンはHPVの感染を予防するもので、すでにHPVに感染している細胞からHPVを排除する効果は認められません。したがって、初めての性交渉を経験する前に接種することが最も効果的です。現在世界の80カ国以上において、HPVワクチンの国の公費助成によるプログラムが実施されています。なお、海外ではすでに90%以上の子宮頸がんを予防すると推定されている9価HPVワクチンを公費接種としている国もあります。9価HPVワクチンは、日本では2020年7月21日に厚生労働省より製造販売が承認され、2021年2月より販売されています。また、男性への接種は、4価HPVワクチンのみが9歳以上で承認されています。
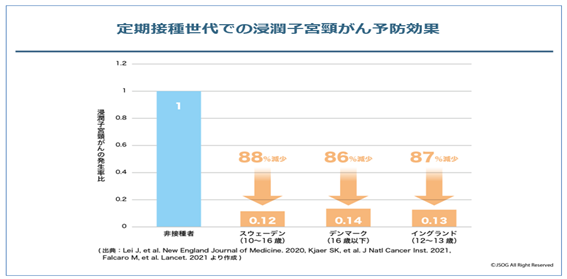
HPVワクチン接種を国のプログラムとして早期に取り入れたオーストラリア・イギリス・米国・北欧などの国々では、HPV感染や前がん病変の発生が有意に低下していることが報告されています。これらの国々では、ワクチン接種世代と同じ世代でワクチンを接種していない人のHPV感染も低下しています(集団免疫効果といいます)。また2020年以降、スウェーデン・イングランド・デンマークより相次いでリアルワールドでHPVワクチン接種者での浸潤子宮頸がん減少のエビデンスが公表されました。
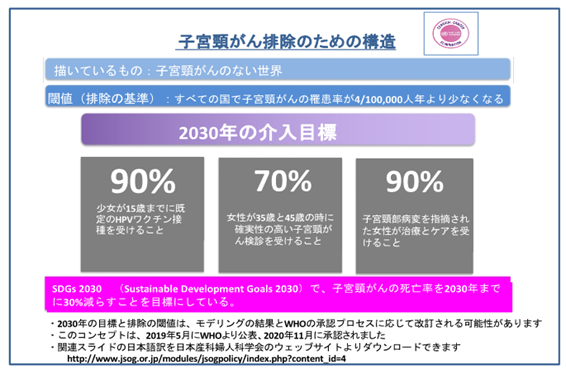
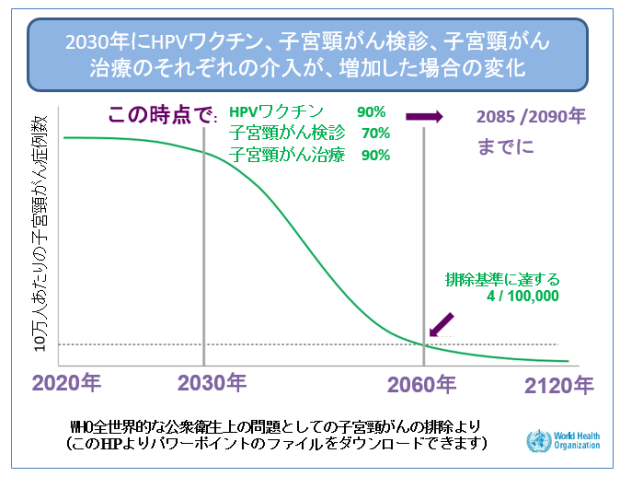
WHOは、検診とワクチンを組み合わせることにより、それぞれの欠点を相互に補填しあうことで、より効果的な子宮頸がんの予防を目指しています。90%の女子へのHPVワクチン接種、70%の女性が適切に生涯で少なくとも2回の検診を受け得ること、90%の子宮頸部の病気になった女性が適切なケアを受けることで、今世紀中に子宮頸がんは排除が可能であるとのシミュレーションがなされています。
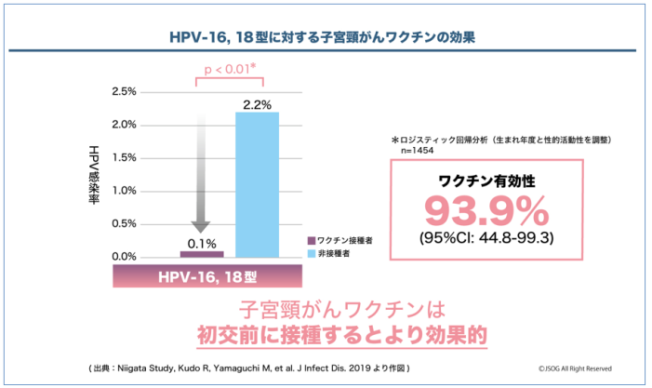
一方、国内においても複数のHPVワクチンの有効性についての研究が進行中です。新潟県で行われている研究では、ワクチンを接種した20歳~22歳の女性においてHPV16型と18型(HPVワクチンによる効果が期待される型)に感染している割合が有意に低下していることがすでに示されています。
秋田県、宮城県における研究では、20〜24歳の女性の子宮頸がん検診において異常な細胞が見つかる割合が、ワクチン接種者では非接種者と比較して有意に少ないことが判明しています。日本対がん協会のデータを用いた研究からは、20〜29歳の女性において子宮頸部の前がん病変と診断される割合はワクチン接種者で有意に少ないことが示されました。
さらに、松山市における研究ではワクチン接種世代では20歳時の子宮頸がん検診において前がん病変が見つかる割合が有意に減少していることが示されました。
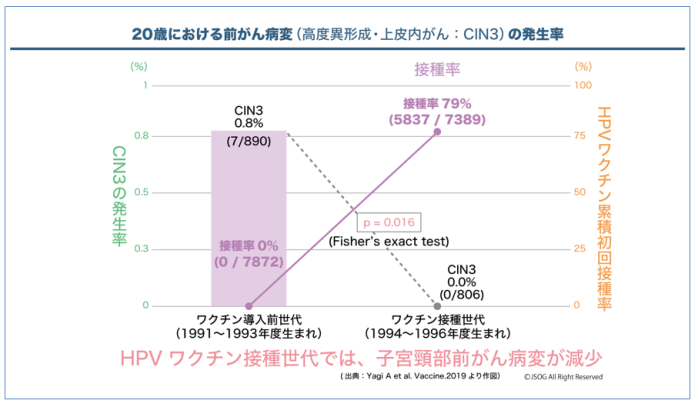
他にも前がん病変からのHPV16型と18型の検出がワクチン接種世代で減少していることも報告されています。
HPVワクチンは接種により、注射部位の一時的な痛み・腫れなどの局所症状は約8割以上の方に生じるとされています。また、注射時の痛みや不安のために失神(迷走神経反射)を起こした事例が報告されていますが、これについては接種直後30分程度安静にすることで対応が可能です。
平成29年11月の厚生労働省専門部会で、慢性の痛みや運動機能の障害などHPVワクチン接種後に報告された「多様な症状」とHPVワクチンとの因果関係を示す根拠は報告されておらず、これらは機能性身体症状と考えられるとの見解が発表されています。平成28年12月には、厚生労働省研究班(祖父江班)の全国疫学調査の結果が報告され、HPVワクチン接種歴のない女子でも、HPVワクチン接種歴のある女子に報告されている症状と同様の「多様な症状」を呈する人が一定数(12〜18歳女子では10万人あたり20.4人)存在すること、すなわち、「多様な症状」がHPVワクチン接種後に特有の症状ではないことが示されました。さらに、名古屋市で行われたアンケート調査では、24種類の「多様な症状」の頻度がHPVワクチンを接種した女子と接種しなかった女子で有意な差がなかったことが示されました。HPVワクチン接種と24症状の因果関係は証明されなかったということです。

これまでに行われたHPVワクチンに関する多くの臨床研究を統合解析したコクランレビューでは、HPVワクチン接種によって短期的な局所反応(接種部位の反応)は増加するものの、全身的な事象や重篤な副反応は増加しないと報告されています。世界保健機関(WHO)も世界中の最新データを継続的に評価し、HPVワクチンの推奨を変更しなければならないような安全性の問題は見つかっていないと発表しています。
平成27年8月には日本医師会・日本医学会より「HPVワクチン接種後に生じた症状に対する診療の手引き」が発刊され、接種医や地域の医療機関においての、問診・診察・治療を含む初期対応のポイントやリハビリテーションを含めた日常生活の支援、家族・学校との連携の重要性についても明記されました。
また、平成29年7月の厚生労働省研究班(牛田班)の報告では、HPVワクチン接種歴があり症状を呈する方に対する認知行動療法と言われるような治療方法の効果に関する解析結果が示され、症状のフォローアップのできた156例中115例(73.7%)は症状が消失または軽快し32例(20.5%)は不変、9例(5.8%)は悪化したとされました。HPVワクチン接種の有無にかかわらず、慢性の痛みや運動機能の障害などの症状が長く続く患者さんの中には回復が難しい方がいるのも事実であり、早期から専門家による診療が必要と考えられます。
その後、医療従事者の対応に関する教育・啓発も進んでいます。もし、HPVワクチン接種後に症状が現れた場合は、まずは早めに接種した医療機関にご相談下さい(図参照)。専門医療機関の受診が必要な場合は、現在都道府県ブロック単位で診療体制が整えられており、厚生労働省のHPや自治体のHPで、最新情報をご参照いただけます。
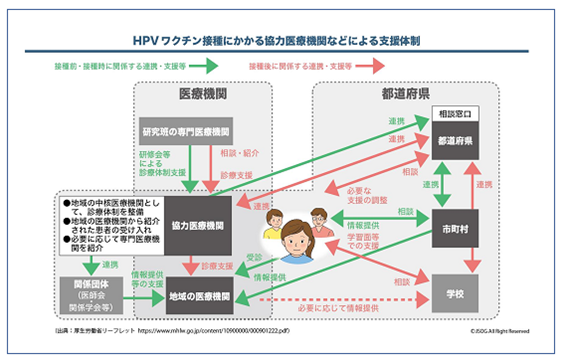
WHOは近年、予防接種ストレス関連反応(Immunization Stress-Related Response: ISRR)という概念を発表しています。ワクチンの種類には関係なく、接種前・接種時・接種直後の急性ストレス反応としてソワソワ感、不安感、呼吸困難感・過換気、心拍数増加、血管迷走神経反射として浮動性めまいや失神などを呈する状態と定義しています。さらに接種後時間をおいて、解離性神経症状的反応と言われる、脱力、麻痺、異常な動き、四肢の不自然な姿勢、不規則な歩行、言語障害や、明らかな神経学的根拠のない非てんかん発作を含む症状がみられることがあるとしています。予防としては、接種者による丁寧な説明、丁寧な接種、信頼構築が必要とされています。このような症状に対する対応マニュアルも医療従事者向けに作成されています。
今後は、このような思春期に多いとされる多様な症状を呈する患者さんに対しては、複数の診療科の専門家が連携して早期に適切な治療にあたるとともに、社会全体で苦しんでいる患者さんをしっかり支えていくことが重要です。医療関係者は、ワクチンの種類や接種の有無にかかわらず、こうした症状を呈する患者さんの診療体制のさらなる整備について、他の分野の専門家と協力して真摯に取り組んでいく必要があります。
日本では、平成15年(2013年)6月から、副反応問題のため接種勧奨の差し控えが約9年続いていました。しかし、上記のようにHPVワクチンの効果と安全性に関する多くの知見が得られたため、令和4年(2022年)4月より定期接種の積極的接種勧奨(対象者にワクチンの接種券やワクチンの効果や安全性に関する内容のリーフレットが送られること)の再開と、情報が届かなかったために接種機会を逃した女性への無料キャッチアップ接種が開始となりました。定期接種の対象は小学校6年生(12歳)から高校1年生相当(16歳)の女子ですが、無料キャッチアップ接種の対象者は、平成9年度生まれ(令和5年度に26歳になる学年)までの女性が令和6年度までカバーされることになりました。接種対象のワクチンは、2価と4価と9価のHPVワクチンです。9歳(定期接種としては小学校6年生の年齢)~15歳になるまでは9価HPVワクチンに限って、15歳の誕生日の前日までに1回目の接種を行えば、6か月後の2回目の接種でHPVワクチン接種を完了できる、2回接種が可能となりました。
また、キャッチアップ接種の最終年度であった令和6年9月にHPVワクチンの接種希望者が急増したため、ワクチンの出荷制限が発生しました。この影響を受け、令和4年度から令和6年度までにキャッチアップ公費接種を1回または2回受けた女性、および令和6年度に16歳で定期接種を1回または2回受けた女性については、残りの接種を令和7年度末まで公費助成(無料)で受けることが可能となりました。
9価HPVワクチンは2014年12月に米国で承認されて以降、現在では世界で80以上の国と地域で承認されています。米国ではすでに11-12歳の男女に国の正式なワクチンプログラム(定期接種)として接種が推奨され、9-14歳では2回接種が承認されています。日本では、2020年7月21日に、厚生労働省より製造販売が承認されました。日本の添付文書では、対象は9歳以上の女性のみで、効能・効果は子宮頸癌(扁平上皮細胞癌及び腺癌)及びその前駆病変(子宮 頸部上皮内腫瘍(CIN)1/2 及び 3 並びに上皮内腺癌(AIS)・外陰上皮内腫瘍(VIN)1/2 及び 3 並びに腟上皮内腫瘍(VaIN) 1/2 及び 3・尖圭コンジローマとなっています。
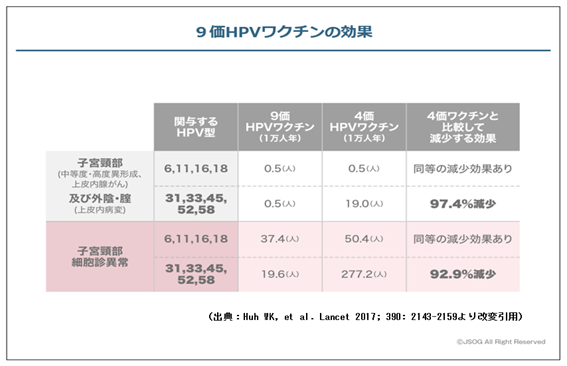
有効性に関して、国際共同試験では、16–26 歳女性に対して9価HPVワクチン(7,106人に投与)の効果について、4価HPVワクチン(7,109人に投与)を対照として、無作為化比較試験(どちらのワクチンが接種されたかわからない臨床試験)が2007年から2009年にかけて18か国で行われました。結果として、従来の4価ワクチンと同等の子宮頸部の高度前がん病変及び上皮内癌や外陰・腟の上皮内病変を予防する効果に加え、新たなターゲットとなったHPV 31/33/45/52/58 型による病変が97.4% 減少したことが証明されました(表参照)。
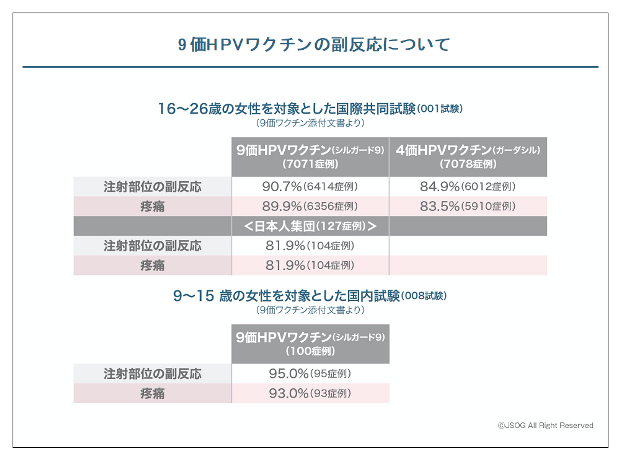
安全性として、可能性のある重大な副反応(9価HPVワクチンまたは4価HPVワクチンの自発報告で認められた接種が関連する可能性が高い症状)として、過敏症反応(アナフィラキシー、気管支痙攣、蕁麻疹等)、ギラン・バレー症候群、血小板減少性紫斑病、急性散在性脳脊髄炎(ADEM)が挙げられていますが、発生数そのものが少ないため、その発生頻度は不明です。頻度の高い副反応としては、注射部位の疼痛・腫脹・紅斑が挙げられます。国際共同試験において、対照の4価HPVワクチンでは接種後5日以内の注射部位の副反応が84.9%(7078症例中6012症例)であったのに対し、9価HPVワクチンでは90.7%(7071症例中6414症例)でした。特に疼痛は4価HPVワクチンでは83.5%(7078症例中5910症例)であったのに対し、9価HPVワクチンでは89.9%(7071症例中6356症例)でした。同試験に登録された日本人においては、注射部位の副反応が81.9%(127症例中104症例)、特に疼痛は81.9%(127症例中104症例)であり、外国人と比べて高率ではありませんでした。9-15歳女子を対象にした国内試験(V503-008試験)においては、接種後5日以内の注射部位の副反応が95.0%(100症例中95症例)、特に疼痛は93.0%(100症例中93症例)に認められました。
国際的な臨床試験において失神の発現は認められませんでした。ただし、失神寸前の状態が3症例(3.0%)に認められています。ワクチン接種後に注射による心因性反応を含む血管迷走神経反射として失神が現れることがあるため、添付文書には、失神による転倒を避けるため接種後30分程度は座らせるなどした上で被接種者の状態を観察することが望ましいと記載されています。
1回目または1回目と2回目を2価または4価のHPVワクチンを接種しており、途中で9価HPVワクチンに切り替える交互接種について、許容した時期を経た米国・英国・オーストラリア・カナダ・ニュージーランドなどから、安全性の点では問題ないことが示されております。一方で、有効性のエビデンスがある同一ワクチンで終了することが推奨されています。カナダからの研究では、1回のみ4価HPVワクチン接種歴がある13歳~18歳の31人の女性(平均15.5歳)に1回の9価HPVワクチンの交互接種を行った際の、抗体陽性率と抗体価の上昇を詳しく調べたところ、交互接種による9価HPVワクチンの追加となる5種類のタイプ(HPV 31/33/45/52/58 型)を含めて全てのタイプの抗体価が1か月後に著しく上昇(36倍~89倍)し、間隔が空いてからの交互接種でも十分に有効な可能性があるとされました。しかし、長期間の効果の実際のデータがないのが現状です。交互接種を希望される場合は、担当医とよく相談してください。
9価HPVワクチンの2回接種を受けた際の抗体陽性率と抗体価の上昇が、3回接種を受けた場合と比べて劣らないでという科学的データおよび安全性を根拠として、2023年3月に添付文書上の改定がなされ、9価HPVワクチンは9歳以上15歳になるまでの女子には、合計2回の接種をすることが可能となりました。期間は1回目接種より13ヵ月後までに接種することが望ましいとされています。6カ月後の2回目接種が標準的ですが、定期接種・キャッチアップ接種では上限は定められていません。また2回目の接種は初回接種から少なくとも5ヵ月以上間隔を置いて実施することとなっており、2回目の接種が初回接種から5ヵ月後未満であった場合、3回目の接種を実施すること、この場合の3回目の接種は、2回目の接種から少なくとも3ヵ月以上間隔を置いて実施することとなっておりますので、ご留意ください。
既にHPVワクチン(2価もしくは4価)接種後に9価HPVワクチンの追加接種をすることについては、重篤な副反応の報告はないものの、WHOや米国予防接種諮問委員会(ACIP)及び米国疾病予防管理センター(CDC)では、2価もしくは4価でHPVワクチン接種が終了している場合の追加接種については、すでに一番頻度の多いHPV16型と18型に対する免疫は獲得されており、5つのタイプが追加になることの効果は限定的であることと、異なる種類のワクチンを接種した場合の有効性と安全性のデータは限られていることから推奨はされていません。しかしながら2価もしくは4価ワクチン接種が完了していない場合については、なるべく同一薬で接種を完了することが望ましいものの、9価に切り替えて完了することも可能とも追記されています。また日本の9価HPVワクチンの添付文章でも、異なる種類のワクチンを交互接種した場合の有効性、安全性については十分なデータがないため、原則は同じワクチンで3回の接種を完了することとされています。
日本産科婦人科学会は、科学的見地に立って、子宮頸がんの予防戦略においてHPVワクチンと検診の両者は共に必須であると考え、これまでにHPVワクチン接種の積極的勧奨の再開を国に対して強く求める声明を複数回にわたり発表してきました。また、本会および日本小児科学会などを含む17の予防接種推進専門協議会の関連学術団体は、HPVワクチン接種推進に向けた見解を国内外に発信し、自治体がHPVワクチンは定期接種であることを対象者や保護者に対して告知する動きへの支持も表明し、この施策も実現しました。2022年度には、定期接種積極的接種勧奨の差し控え中止とキャッチアップ無料接種(2022年4月1日から2025年3月31日までの3年間)が実現しました。
2023年度以降は、9価ワクチンの定期接種と幅広い年代へのキャッチアップ無料接種の普及を推進するとともに、男子への定期接種(中咽頭がん・陰茎がん・肛門がんなど男性のHPV関連がんの予防も期待)についても関連学会と共同で国への要望を継続してまいります。
将来、先進国の中でわが国だけが、多くの女性が子宮頸がんで子宮を失ったり、命を落としたりするという不利益が、これ以上拡大しないよう、日本産科婦人科学会は、ワクチン接種と検診という両者による子宮頸がんの予防およびこの病気の排除を皆様と共に目指していくべきと考えております。そのために、市民の皆様、メディア関係者の皆様との情報交換の場を積極的に設けてまいります。そして今後も最新のデータをアップデートし、国民1人1人のHPVワクチンに関する正しい理解と子宮頸がん予防推進の助けになるように努力してまいります。
この解説の詳細については下記のPDFをご覧下さい
・Part 1 子宮頸がん予防についての正しい理解のために子宮頸がんとHPVワクチンに関する最新の知識
・Part 2 子宮頸がん検診の最新の知識
・Part 3 HPVワクチン最新情報(浸潤子宮頸がんの減少効果や9価HPVワクチンについて)
・Part 4 HPV 検査を含めた子宮頸がん検診について
執筆者・監修者一覧(50音順)
池田悠至・井箟一彦・上田 豊・榎本隆之・川名 敬・工藤梨沙・小林まりや・
助川明子・長阪一憲・中安優奈・水島大一・宮城悦子(編集責任者)・森定 徹